Invasive Therapie
Mit zunehmendem Lebensalter kommt es bei allen Menschen zum Verschleiß des Gelenkknorpels (Arthrose) an den Fingergelenken. Dies führt zu einer Bewegungseinschränkung, zur Verdickung der Gelenke und in wenigen Fällen auch zu stärkeren Schmerzen. Aufgrund einer erblichen Vorbelastung kann bei einigen Patienten die Arthrose frühzeitig und schneller fortschreitend auftreten.
Therapie:
Eine ursächliche Therapie ist bis zum heutigen Zeitpunkt nicht verfügbar. Die Therapie ist im Wesentlichen konservativ, das heißt ohne Operation. Dabei ist die regelmäßige Bewegung der Gelenke das wichtigste Standbein. Besonders geeignet sind die EMTT (Elektro-Transduktionstherapie, starkes Magnetfeld), Bewegungsübungen der Hände im lauwarmen Handbad (Waschbecken) mit einem durchblutungsfördernden Badezusatz. Weitere Möglichkeiten der Therapie sind Kortisonspritzen um die begleitende Entzündung und damit den Schmerz vorübergehend zu bekämpfen. In schwereren Fällen kann auch die Einnahme von entzündungshemmenden Schmerzmitteln wie Diclofenac oder Ibuprofen angezeigt sein oder eine Bestrahlungstherapie durchgeführt werden. Sollte damit der Schmerz nicht in den Griff zu bekommen sein, können vor allem die Endgelenke der Finger ohne großen Funktionsverlust im Rahmen einer kurzen, ambulanten Operation versteift werden.
Ganglion
Ganglien sind Ausstülpungen der Gelenkkapsel oder der Sehenscheiden. Sie können bei Überlastungen, Gelenkschäden oder spontan entstehen und nehmen den Weg des geringsten Widerstandes durch die Weichteile bis unter die Haut, wo sie teils als sehr harte Vorwölbungen wahrgenommen werden und nicht selten fälschlicherweise als Überbein bezeichnet werden. In der Regel sind Ganglien nicht besonders schmerzhaft, können jedoch je nach Lage als störend empfunden werden.
Therapie:
Zu Beginn ist bei fehlender Schmerzhaftigkeit immer ein abwartendes Verhalten angezeigt. Bei Fortbestehen oder mechanischer Störung kann eine Punktion (Anstechen) versucht werden. Allerdings befindet sich meist ein sehr zähflüssiger, gallertartiger Inhalt in den Ganglien, so dass sich nicht immer die komplette Flüssigkeit entfernen lässt. Darüber hinaus besteht die Gefahr des Wiederauftretens, da die Verbindung zum Gelenk nicht unterbrochen ist. Daher sollte bei störenden oder größer werdenden Ganglien eine operative Entfernung erwogen werden, die sich als kleiner ambulanter Eingriff durchführen lässt.
Die Arthrose des Handgelenkes tritt vor allem nach Verletzungen und Brüchen der Speichengelenkfläche (z.B. nach Speichen-Bruch) oder des Kahnbeins auf. Dabei können fehlverheilte Brüche, Handwurzelerkrankungen (Knochendurchblutungs-Störungen) und entzündliche Erkrankungen (z.B. „Rheuma“ s.u.) die Erkrankung begünstigen.
Häufig klagen die Patienten über schmerzhafte Bewegungseinschränkungen vor allem im Bereich des handrückenseitigen Handgelenkes. Nach der Untersuchung bestätigen Röntgen-Aufnahmen dabei die Verdachtsdiagnose.
Therapie:
Zu Beginn kann eine Ruhigstellung des Handgelenkes in einer Manschette oder Schiene die Beschwerden lindern. Auch können die Einnahme von Schmerzmedikamenten oder Cortison-Spritzen ins Handgelenk immer wieder für längerfristige Schmerzlinderung sorgen. Eine operative Versorgung kann im Einzelfall in Form einer Durchtrennung der Nervenäste des Handgelenkes (Denervierung) bestehen. Dadurch kommt es zur Schmerzausschaltung bei völlig erhaltenem Gefühl an der Hand und der Muskelfunktionen. Diese Operation kommt allerdings nicht bei stark fortgeschrittener Abnutzung des Handgelenkes in Frage. In diesen Fällen sollte eine Teil-Versteifung oder bei schweren Fällen eine Komplettversteifung (Arthrodese) des Handgelenkes durchgeführt werden. Bei dieser Operation werden die Gelenkflächen von der Speiche und der betroffenen Handwurzelknochen komplett entknorpelt und in einer leicht angehobenen Funktionsstellung des Handgelenkes mit Hilfe von Drähten oder Schrauben verbunden. Anschließend wird das Handgelenk im Gips für ca. vier bis sechs Wochen ruhiggestellt. Danach beginnt der Belastungsaufbau der Hand. Die Metallentfernung wird frühestens nach sechs Monaten durchgeführt.
Die Patienten sind durch diese Operation meist schmerzfrei. Umwendbewegungen im Unterarm sind nach dieser Operation nicht eingeschränkt. Die funktionelle Einschränkung des Handgelenkes hält sich bei einer Teilversteifung in Grenzen, so dass im Allgemeinen auch handwerkliche Berufe weiterhin ausgeführt werden können. Eine Alternative ist die Handgelenksprothese, also der künstliche Ersatz des Handgelenkes, der allerdings seltenen Fällen vorbehalten bleibt, da zum Einen die Verankerung der Prothese gegeben sein muss, zum anderen eine stärkere körperliche Belastung dann nicht mehr erfolgen sollte.
Beim Karpaltunnelsyndrom kommt es zu einer Druckschädigung des Nervus medianus („Mittelarmnerv“) am Handgelenk. Der Karpaltunnel wird von den Handwurzelknochen und dem Halteband der Beugesehnen (Retinaculum flexorum) gebildet. In diesem Tunnel laufen die Fingerbeuger-Sehnen und der Nervus medianus. Durch Entzündungen und Schwellungen der Beugesehnen und ihrem Begleitgewebe (z.B. nach Überlastung, rheumatische Erkrankungen, Fehlstellungen etc.) kann es zur Kompression des Nervus medianus kommen.
Die Patienten klagen dann über einschlafende Hände, sowie über nächtliche oft kribbelnde Missempfindungen vom Daumen bis zum Mittelfinger und daumenseitigem Ringfinger. Manchmal verspüren die Patienten auch dauerhafte Taubheit an den ersten drei Fingern. Beschwerdelinderung erfahren die Patienten häufig durch Schütteln und Beugen des Handgelenkes. Bei bereits länger bestehender Einengung des Nerven kann es zur Lähmung der Daumenballenmuskeln mit Verschmächtigung des Daumenballens kommen.
Therapie:
Zunächst kann zur Therapie die Einnahme von nichtsteroidalen Antiphlogistika (z.B. Diclofenac) versucht werden. Eine Handgelenksschiene zur Nacht bringt den Patienten manchmal eine Linderung der Beschwerden. Auch das örtliche Einspritzen von Betäubungsmittel und Cortison kann (vorübergehend) Linderung bringen.
Ist diese Therapie erfolglos kann eine Spaltung des Retinaculum flexorum (verdicktes Band) durchgeführt werden. Nach der kurzen ambulanten Operation kann die Hand sofort bewegt werden, eine Ruhigstellung ist nicht notwendig. Die Operation wird in der Regel in örtlicher Betäubung in der Praxis durchgeführt.
Die Schmerzen und Missempfindungen sind meistens sofort nach der Operation verschwunden. Die Taubheit erholt sich je nach vorbestehender Zeit im Allgemeinen langsamer. In seltenen Fällen kann sie auch bestehen bleiben.
Der Morbus Dupuytren ist eine Erkrankung der Hohlhandfaszie. Es kommt, meist über den Verlauf von Jahren, zu einer zunehmenden Einziehung der Langfinger. Am Häufigsten sind der Kleinfinger und der Ringfinger betroffen. In der Regel haben die Patienten keine Schmerzen, aufgrund der zunehmenden, fixierten Beugestellung der Finger treten im Alltag jedoch Probleme beim Greifen, Hände schütteln, Handschuhe anziehen usw. auf.
Therapie:
Zu Beginn der Erkrankung, wo meist nur eine Verhärtung in der Hohlhand zu spüren ist, kann eine abwartende Haltung empfohlen werden. Die Erkrankung schreitet sehr unterschiedlich schnell fort, so dass in vielen Fällen gar keine Therapie notwendig ist. Kommt es jedoch durch die immer stärkere Beugung zur zunehmenden Behinderung im Alltag sollte eine operative Therapie erfolgen. Konservative Maßnahmen zeigen keine Wirkung.
Bei der Operation, die ambulant durchgeführt werden kann, wird der verdickte Faszienstrang unter sorgfältigster Präparation herausgelöst und radikal entfernt. Eine Ruhigstellung mittels Gipsschiene erfolgt bis zur Wundheilung, der Patient darf und soll die Finger jedoch sofort bewegen. Nach ca. 4-8 Wochen (je nach Schweregrad unterschiedlich) ist die Hand wieder weitgehend einsetzbar. Die selten auftretenden Hauptrisiken sind die Nervenverletzung, Nachblutungen und das Wiederauftreten bei ungenügender Entfernung.
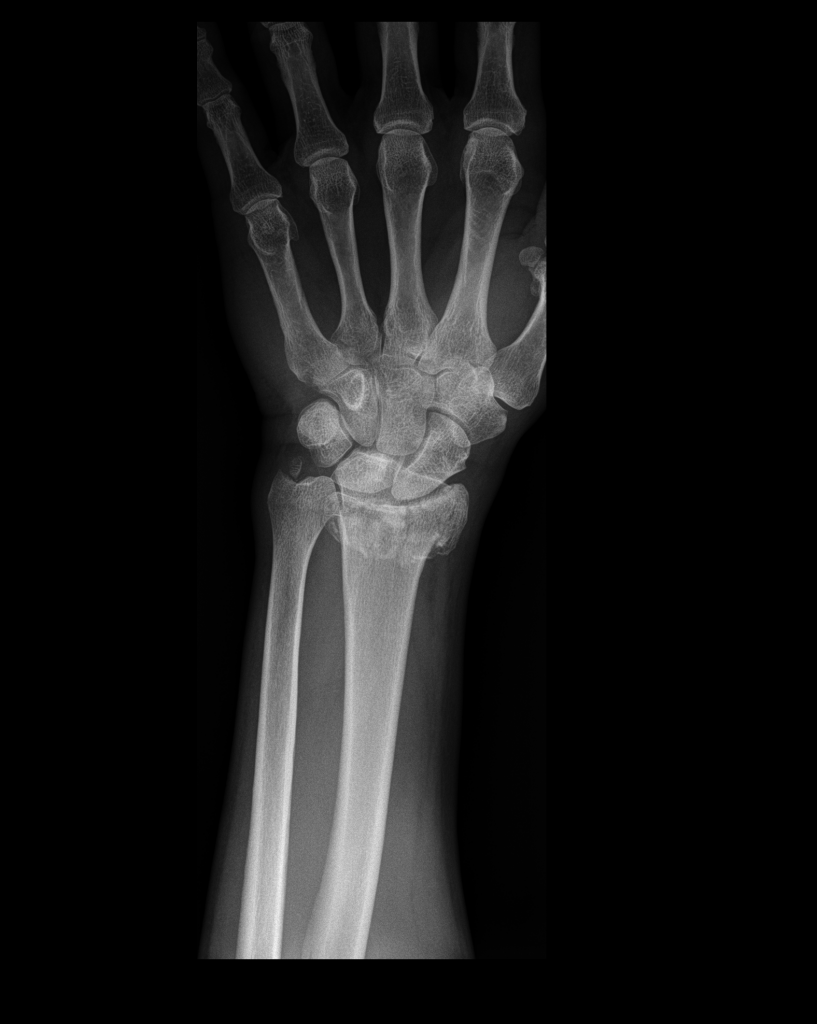
Die Rhizarthrose entspricht eine Abnutzung des Knorpels im Daumensattelgelenk, also zwischen dem großen Vieleckbein (Os trapezium) und dem 1. Mittelhandknochen (Os metacarpale I). Sehr häufig sind Frauen nach den Wechseljahren mit beiden Händen betroffen.
Die Patienten/Innen klagen über schmerzhafte Bewegungs-Einschränkung des ersten Strahls der Hand, welche z.B. beim Greifen auftritt. Zum Teil haben die Patienten auch nachts Schmerzen. Nach der Untersuchung bestätigen Röntgen-Aufnahmen dabei die Verdachtsdiagnose.
Therapie:
Nach erfolgloser medikamentöser Therapie kann eine Injektion in das Daumensattelgelenk mit lokalem Betäubungsmittel und Cortison erfolgen. Dies führt häufig zu mittelfristiger Beschwerdelinderung bis zu sechs Monaten. Zusätzlich kann das Tragen einer Daumenmittelhand-Schiene zur Linderung der Symptome führen.
Bei fortgeschrittenen Gelenk-Verschleiß und längerfristig erfolgloser konservativer Therapie sollte eine Operation ins Auge gefasst werden.
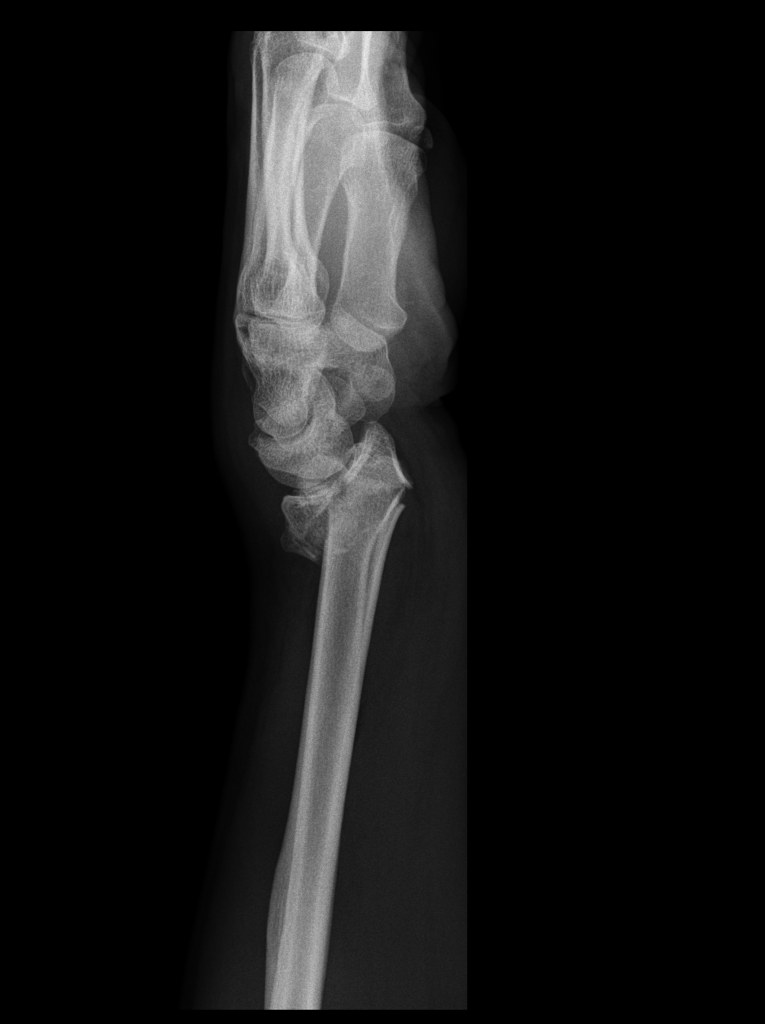
Das Standardverfahren ist eine sogenannte Resektionsinterpositions-Arthroplastik. Hierbei wird ein Handwurzelknochen (Os trapezium) am Daumensattelgelenk operativ entfernt. Anschließend wird die Hälfte einer Beugesehne des Handgelenkes (Musculus flexor carpi radialis) zur Stabilisierung des Daumens und Auffüllen des Hohlraumes verwendet. Anschließend wird der Daumen mehrwöchig ruhiggestellt und anschließend krankengymnastisch beübt. Das für den Patient sehr zufriedenstellende Endergebnis ist ca. drei bis vier Monate nach der Operation zu erwarten. Seltene Risiken dieser Operation sind Verletzung von Hautnerven oder Blutgefäßen. Alternativ kann wie am Hüft- oder Kniegelenk ein künstliches Gelenk implantiert werden. Dies führt ebenso zur Schmerzlinderung, allerdings ist im Moment aufgrund der schwierigen Verankerung in den kleinen Knochen die Haltbarkeit der Prothesen begrenzt und es muss zu einem späteren Zeitpunkt die oben genannte Operation durchgeführt werden.
Zustand nach Entfernung des Os trapezium an der rechten Hand (Pfeil)
Der schnellende Finger (Digitus saltans, Tendovaginitis stenosans) entsteht durch eine Verdickung der Beugesehne und des Ringbandes auf Höhe des Grundgelenks. Die Ringbänder dienen zur Führung der Beugesehnen vor allem entlang der Finger damit diese nicht wie an einem Bogen durchhängen sondern eng am Finger bleiben. Beim schnellenden Finger kann die Sehne in der Sehnenscheide nicht mehr ungehindert durch das erste Ringband laufen und bleibt hängen.
Die Patienten berichten hier typischerweise über eine schnellende Bewegung beim Strecken des Fingers. Schmerzen haben die Patienten dabei nicht immer, es kann jedoch ein Schmerz in der Beugefalte der Hohlhand auftreten.
Therapie:
Auch hier kann zunächst eine Therapie mit Einnahme von nichtsteroidalen Antiphlogistika (z.B. Diclofenac) oder ein örtliches Einspritzen von Cortison um die Sehne zur Abschwellung versucht werden.
Häufig ist diese konservative Therapie aber nicht erfolgreich, so dass durch eine kleine Operation in örtlicher Betäubung das erste Ringband gespalten wird. Nach dieser ambulanten Operation darf und soll der Patient den Finger sofort wieder benutzen. Die Operation wird in der Regel in örtlicher Betäubung in der Praxis durchgeführt.
Sehr seltene Risiken dieser Operation sind Nervenverletzungen und die Möglichkeit des Wiederauftretens des schnellenden Fingers.
Sehnenscheidenentzündungen sind in der Regel überlastungsbedingt. Die Sehnenscheiden dienen als Gleithülle für die Sehnen der Hand. Sie liegen am Handrücken, der Hohlhand und am Unterarm. Es kommt zum Anschwellen der Sehnenscheiden und damit zur schmerzhaften Behinderung des Sehnengleitens, die bis zu einem starken Ruheschmerz führen kann. Dieser wird in der Regel bei Anspannen der betroffenen Sehnen und Muskeln verstärkt.
Eine häufige Sonderform ist die sog. Tendovaginitis de Quervain, die Sehnenscheidenentzündung der Daumenstreck- und Abspreizsehnen in ihrem engen Sehnenfach. Dies führt zu einem ausgeprägten Schmerz über dem daumenseitigen Handgelenk.
Therapie:
Bei der akuten Form ist eine Ruhigstellung die wichtigste Therapiemaßnahme. Dies erfolgt in der Regel mit einer Schiene für ca. 2 Wochen. Zusätzlich können entzündungshemmende Medikamente eingenommen werden oder als Salbe aufgetragen werden. In ausgeprägten Fällen kann eine Kortisonspritze die Entzündung sehr schnell zum Erliegen bringen, dabei muss jedoch sorgfältig die Sehne geschont werden. Häufigere Kortisonspritzen an den Sehnen sollten nicht erfolgen. Bei chronischen Fällen oder rheumatischer Ursache kann eine operative Entfernung des entzündeten Sehnenscheidengewebes als ambulanter eingriff erfolgen. Bei der Sehnenscheidenentzündung am Daumen wird eine spezielle Daumenmittelhandschiene mit freier Handgelenksbeweglichkeit angelegt, ebenfalls erfolgreich Kortison eingespritzt oder bei Fortbestehen/Wiederauftreten das 1. Strecksehnenfach operativ gespalten. Die Operation wird in der Regel in örtlicher Betäubung in der Praxis durchgeführt.
Verletzungen an der Hand können als Knochenbruch oder Weichteilverletzung (Bänder, Kapsel, Sehnen) auftreten. Am Häufigsten sind der Handgelenksbruch sowie Verstauchungen der Finger. Nach genauer klinischer Untersuchung erfolgt die Röntgenuntersuchung zum Ausschluß knöcherner Verletzungen. Mittels Ultraschall oder Kernspintomographie können aber Weichteilverletzungen bildgebend dargestellt werden. Auch bei Bagatellverletzungen können die Finger noch lange angeschwollen und schmerzhaft bleiben.
Therapie:
Bei knöchernen Verletzungen erfolgt bei guter Stellung die Ruhigstellung im Gips für 4-6 Wochen. Bei starker Verschiebung oder Gelenkbeteiligung erfolgt in der Regel eine operative Versorgung mit Bohrdrähten, Schrauben oder Platten. Sehnenrisse müssen zeitnah genäht werden, sonst kann eine Ersatzoperation notwendig werden um die Funktion wiederherzustellen. Kapsel-Band-verletzungen können in der Regel konservativ mit Schienen behandelt werden. Eine Ausnahme bildet der sog. Skidaumen, ein Abriss des ellenseitigen Seitenbandes am Daumengrundgelenk, das bei deutlicher Instabilität operativ fixiert werden sollte.
DIESE LEISTUNGen WeRDen ANGEBOTEN VON PD DR. MED. JÖRG HAUSDORF
In den letzten Jahren wird die Arthroskopie (minimal invasive Gelenkspiegelung) des Hüftgelenks zunehmend als schonende Alternative zu einer offenen Operation an der Hüfte gesehen. Gleichzeitig haben sich neue Therapieansätze durch dieses Verfahren ergeben. Auf den folgenden Seiten möchte ich Ihnen die Technik, ausgewählte Krankheitsbilder und die hiermit einhergehenden Behandlungsmöglichkeiten dieses von mir seit 2005 durchgeführten Verfahrens kurz vorstellen.
Eine Arthroskopie des Hüftgelenks bedarf einer sorgfältigen Vorbereitung und Lagerung des Patienten. In der Regel sind zwei, bei Labrumrissen drei kleine (1 cm) Schnitte notwendig. Begonnen wird mit dem peripheren Kompartiment zur Einsicht und Behandlung am Kopf-Schenkelhalsübergang. Bedingt durch die das Hüftgelenk umgebende Muskulatur und die ausgeprägte knöcherne Umfassung des Hüftkopfes muss dann der Hüftkopf etwas aus der Gelenkpfanne gezogen werden bevor die Instrumente in das zentrale Kompartiment (zwischen Kopf und Pfanne) vorgeschoben werden können. Je nach Komplexität des Eingriffs dauert die Operation ca. 1 bis 2 Stunden. Der Krankenhausaufenthalt beträgt je nach Ausmaß der arthroskopischen Operation 2-3 Tage. Nach der Operation ist eine Teilbelastung des Beines an Gehstützen für 2 Wochen empfohlen. Dann kann bereits wieder belastet werden und mit Radeln und Schwimmen begonnen werden. Ausnahme hiervon ist die Knorpeltherapie, in diesen Fällen sind Entlastungszeiten von 4-6 Wochen notwendig.
Durch eindringende Bakterien oder eine länger dauernde Reizung kann es zu einer Entzündung der Gelenkinnenhaut, der Synovialitis, kommen. Diese ist in jedem Fall mit teils starken Gelenkschmerzen verbunden. Eine Operation ist vor allem bei einer durch Bakterien ausgelösten Synovialitis notwendig, da es durch die Bakterien zu einer Zerstörung des Gelenks und unter Umständen zu einer Ausbreitung der Bakterien in andere Bereich des Körpers kommen kann. Durch eine Arthroskopie ist es möglich, die entzündete Gelenkinnenhaut zu entfernen und das Gelenk gründlich zu spülen, ohne dass hierzu die gesamte Hüftmuskulatur durchtrennt und die Gelenkkapsel geöffnet werden müssen. Dieses minimal-invasive Vorgehen führt zu geringeren Schmerzen und einer rascheren Mobilisierbarkeit nach der Operation.
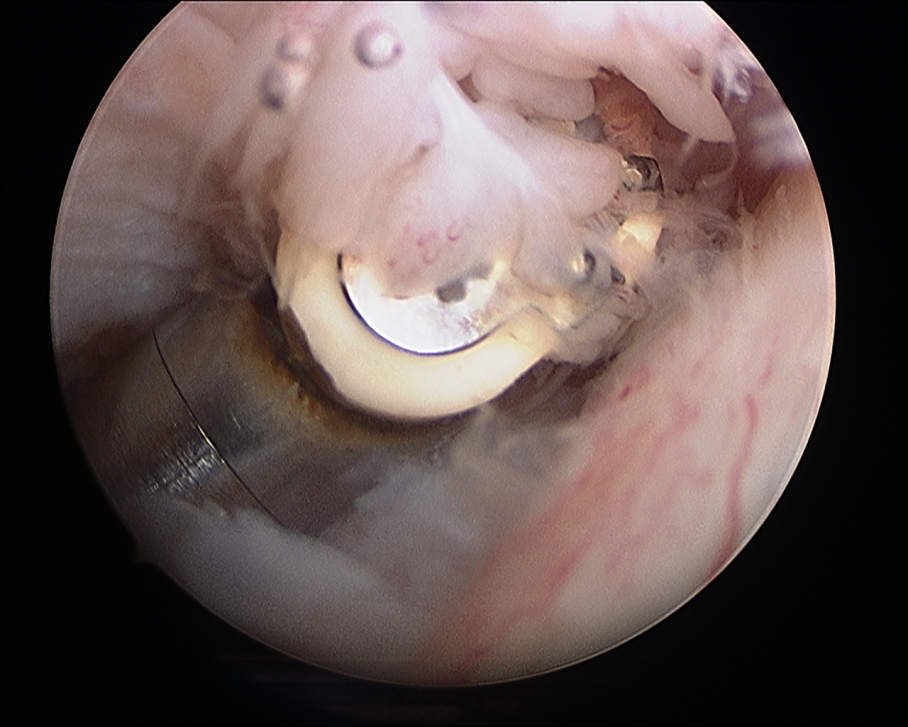
Wie an allen Gelenken kann es auch an der Hüfte vorkommen, dass sich Teile des Knorpels aus ihrem Verbund lösen und lose im Gelenk liegen. Man spricht in diesem Fall von „freien Gelenkkörpern“, welche durch ihre Einklemmung zwischen den Gelenkflächen plötzlich auftretende Schmerzen und Blockierungen des Gelenks verursachen können. Als weiterer Effekt kommt es durch das Einklemmen zu zusätzlichen Schäden an der Knorpeloberfläche und damit zu einer langfristigen Schädigung des Gelenks. Freie Gelenkkörper können auch als Folge einer Störung der Gelenkinnenhaut entstehen, die an ihrer Oberfläche kleine Knorpelinseln bildet und diese in das Gelenk hinein ab stößt. Als Folge kommt es zu einer Ansammlung vieler, häufig etwa reiskorngroßer freier Gelenkkörper im Gelenk, man spricht dann von einer Chondromatose. Diese freien Gelenkkörper können über eine Arthroskopie rasch, sicher und ohne eine ausgedehnte Öffnung des Hüftgelenks entfernt werden. Sollte sich während der Operation eine Chondromatose zeigen, so ist eine Entfernung der veränderten Gelenkinnenhaut während der Arthroskopie ebenfalls problemlos möglich.
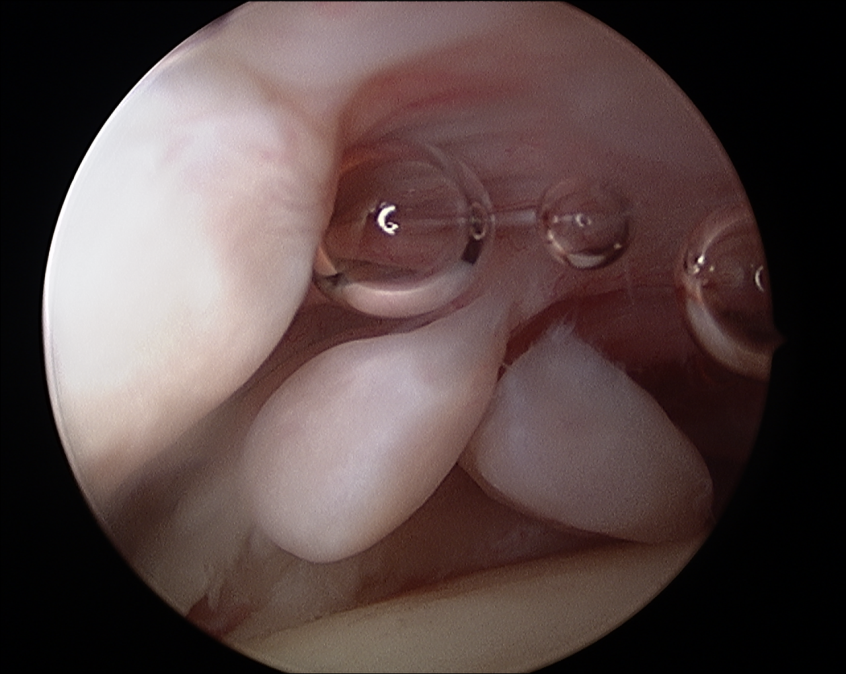
Beim sog. Hüftgelenksschnappen ist meistens nicht das eigentliche Hüftgelenk die Ursache. Hier springt ein breiter Sehnenzug (Tractus iliotibialis) über den sog. großen Rollhügel (Trochanter major), den seitlichen Knochenvorsprung am Hüftgelenk. Hier sollte eine konservative Therapie mit Dehnungen und Manueller Therapie erfolgen, nur in ganz seltenen, hartnäckigen Fällen kann eine Operation notwendig und sinnvoll sein.
Für den Fall, dass wirklich eine Sehne am Oberschenkelkopf reibt (zeigt sich oft an Folgeschäden im MRT (Kernspintomographie), kann die Sehne arthroskopisch eingekerbt werden. Dies ist auch nach Implantation einer Hüftprothese in seltenen Fällen die Ursache für anhaltende Beschwerden. Auch bei liegender Hüftprothese können die Sehnen eingekerbt oder gelöst werden und damit die Ursache für das oft schmerzhafte Schnappen beseitigt werden.
An der Hüfte werden zwei verschiedene Arten von Impingement-Sydromen unterschieden. In beiden Fällen kommt es zu einer Einklemmung des Pfannenrandes mit der knorpeligen Lippe, dem sogenannten Labrum, die die Hüftgelenkspfanne nach außen hin abschließt, am Kopf-Schenkelhals-Übergang. Dies geschieht typischerweise bei starker Beugung, Abspreizung und Innendrehung des Beines. Als Folge eines Impingement kann es auch zu einer Schädigung des Labrums und des Knorpels kommen.
Beim Cam-Impingement, der Begriff stammt von dem englischen Wort für Nockenwelle, fehlt die normalerweise vorhandene Taillierung des Schenkelhalses, so dass der Schenkelhals bei entsprechenden Bewegungen an das Labrum stößt und Schmerzen verursacht. Als mögliche Ursachen werden eine unentdecktes Abrutschen der Wachstumsfuge des Hüftkopfes während des Heranwachsens oder eine Anlagestörung diskutiert.
Beim Pincer-Impingement, nach dem englischen Wort für Kneifzange, kommt es zu einem Übergreifen der Hüftgelenkspfanne über den Hüftkopf bei normalem Schenkelhals. Die Hüftgelenkspfanne nimmt bei dieser Form den Hüftkopf im wahrsten Sinne des Wortes „in die Zange“, wodurch es bei entsprechenden Bewegungen zu einem Anschlagen des Pfannenrandes am Schenkelhals kommt.
Während bei einer offenen (nicht arthroskopischen) Operation zur Behebung des Impingements der Hüftkopf auf jeden Fall vollständig aus der Pfanne ausgerenkt werden muss, ist das bei der arthroskopischen Operation nicht notwendig. Dies führt neben einem deutlich geringeren Schaden an den Muskeln auch zu einem geringeren Risiko einer Durchblutungsstörung am Hüftkopf und einer schnelleren Wiedereingliederung des Patienten in sein gewohntes tägliches Leben.
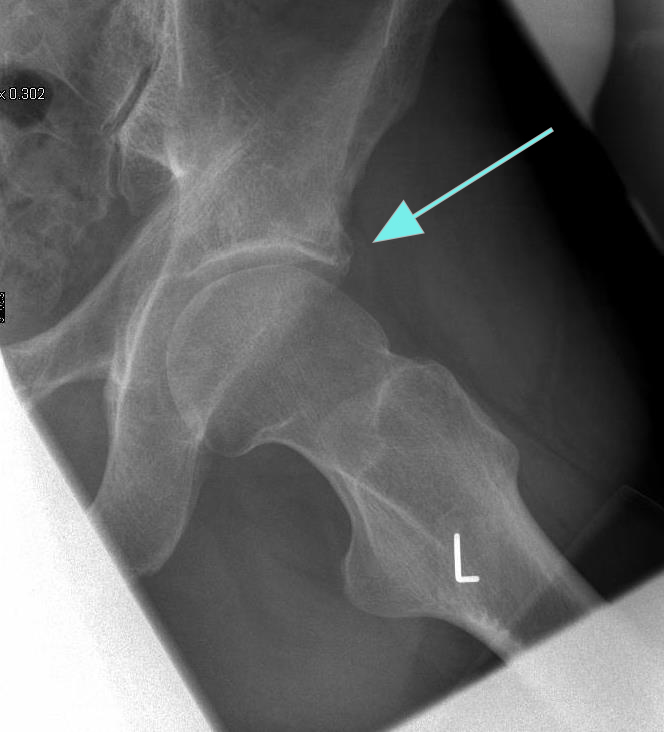
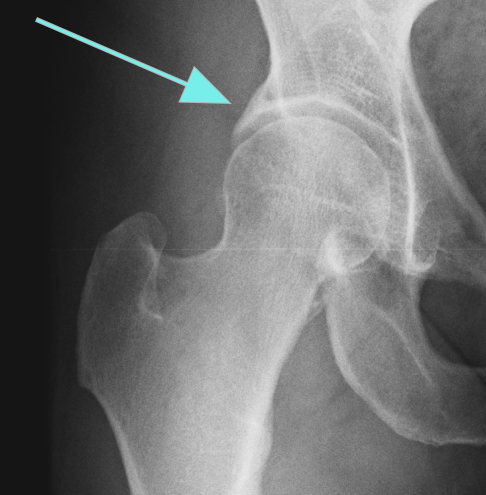
Liegen am Hüftgelenk isolierte, lokal begrenzte Knorpelschäden vor, können diese mittels Mikrofrakturierung behandelt werden. Dabei wird der im Knorpeldefekt freiliegende Knochen mit einem kleinen Meißel aufgebrochen und es wandern Stammzellen aus dem Knochenmark aus, die in der Lage sind, neuen, wenn auch weniger belastbaren, Knorpel zu bilden. Nach der Operation darf das Gelenk allerdings für 6 Wochen nicht belastet werden. Zusätzlich kann eine Lockerung der Kapsel (Kapelrelease) und teilweise Entfernung der Gelenkinnenhaut (Synovektomie) zur besseren Beweglichkeit und Schmerztherapie erfolgen. Bei größeren Knorpelschäden besteht auch die Möglichkeit einer Knorpelzelltransplantation. Dazu müssen im ersten Schritt Knorpel-Knochenzylinder entnommen werden. Diese werden über drei Wochen im Labor angezüchtet und dann in einem speziellen Gel in einer zweiten Arthroskopie minimal invasiv in den Defekt eingebracht.
Ausgedehnte Knorpelschäden im Sinne einer Arthrose können arthroskopisch nicht hinreichend behandelt werden. In diesen Fällen kann ein künstliches Gelenk notwendig werden.
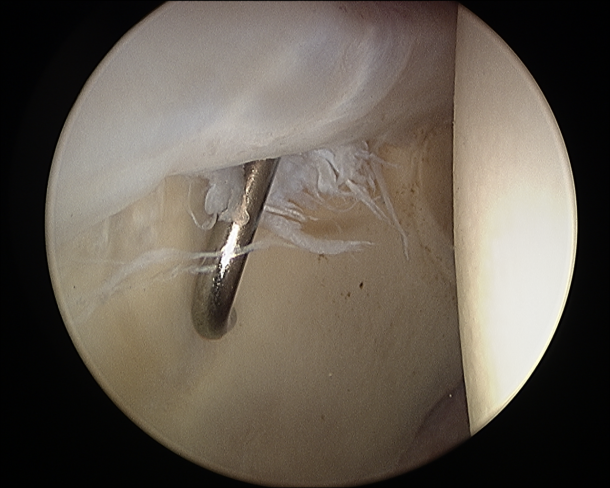
Das Labrum an der Hüfte ist eine knorpelige Lippe, welche den Hüftgelenkspfannenrand umgibt und damit die Gelenkfläche um ca. 22% vergrößert. In der Folge eines Impingement-Syndroms oder von Verletzungen kann es auch zu einer Schädigung oder sogar einem teilweisen Abriss des Labrums kommen. Je nach Ort der Schädigung und der Gewebequalität kann das Labrum wieder in seiner normalen Position fixiert werden. Dazu wird der knöcherne Pfannenrand mit einer Fräse angefrischt und es werden resorbierbare (auflösbare) Fadenanker eingebracht, mit denen das Labrum gefasst wird und wieder befestigt werden kann. Bei einer diffusen Schädigung und Ausfransung muss der kaputte Anteil entfernt werden, um die Schmerzen zu beseitigen und weiteren Schaden am Gelenk zu verhindern.
Bei einer Refixierung ist für ca. sechs Wochen eine Beugung über 90° zu vermeiden (also kein ganz tiefes Sitzen), um ein Anheilen des Labrums zu ermöglichen. Belastet werden darf das Bein bereits nach 2 Wochen.
Auch Verkalkungen im Labrum können Schmerzen verursachen und können arthroskopisch entfernt werden.

DIESE LEISTUNGen WeRDen ANGEBOTEN VON PD DR. MED. JÖRG HAUSDORF
Meniskusverletzungen
Der Meniskus des Kniegelenkes ist ein Faserknorpel aus Kollagenfaserbündeln und besitzt eine Pufferfunktion zwischen dem Oberschenkel- (Femur) und dem Unterschenkelknochen (Tibia). Zusätzlich dient der Meniskus als Kniegelenksstabilisator. Der Meniskus des Kniegelenkes ist unterteilt in den größeren C-förmigen weniger beweglichen Innenmeniskus, sowie in den kleineren fast kreisrunden mehr beweglichen Außenmeniskus. Männer sind etwas häufiger betroffen, geschlechtsunspezifisch treten insgesamt ca. 70 Meniskusläsionen auf 100.000 Menschen pro Jahr auf. Das Verhältnis von Innen- zu Außenmeniskusverletzungen beträgt etwa 5:1. Meniskusläsionen können zum einen durch einen Unfall bedingt sein (z.B. durch Abscherung beim Kniegelenksverdrehtrauma), da der Meniskus vor allem durch Rotation in Beugestellung des Kniegelenkes belastet wird. Zum anderen zeigen sich bei älteren Patienten häufig verschleißbedingte, sog. degenerative Meniskusläsionen. Hier entsteht ein Meniskusriss ohne ein adäquates Unfallereignis. Meniskusrisse können im Vorder-, Hinterhorn und in der Pars intermedia entstehen. Bei Meniskusrissen werden Längs-, Korbhenkel-, Lappen-, Quer-, Radiär- und Horizontalrisse unterschieden.
Symptome:
In der Anamnese von Meniskusverletzungen zeigen sich Schmerzen in Höhe des Kniegelenkspaltes bei oder nach Belastung, bei Überstreckung oder kraftvoller Beugung des Kniegelenkes. Es kann hierbei auch zu Gelenkblockaden in Form von (federnden) Streck- oder Beugehemmungen kommen. Zusätzlich stellen wiederkehrende Gelenkergüsse ein indirektes Zeichen für mögliche Meniskusverletzungen dar.
Diagnostik:
Nach der klinischen Untersuchung mit speziellen Meniskustests sollte als Basisdiagnostik zunächst ein Röntgenbild des Kniegelenkes in zwei Ebenen erfolgen um eine knöcherne Verletzung auszuschließen. Hier können auch Gelenkspaltverschmälerungen nachgewiesen werden, die dem Untersucher bereits einen Hinweis auf einen Meniskusverschleiß geben können. Die Menisken selbst sind strahlentransparent und sind auf Röntgenbildern lediglich bei Meniskuskalk (Chondrokalzinose) darstellbar. Als apparatives Diagnostikum der Wahl zum Nachweis von Meniskusverletzungen dient jedoch die Magnetresonanztomographie (MRT). Die MRT erlaubt eine gute Beurteilung der Menisken und möglicher Begleitverletzungen (Kreuzbänder, Seitenbänder, Knorpel) mit einer Genauigkeit (Sensitivität) von ca. 95% (s. Abbildung).
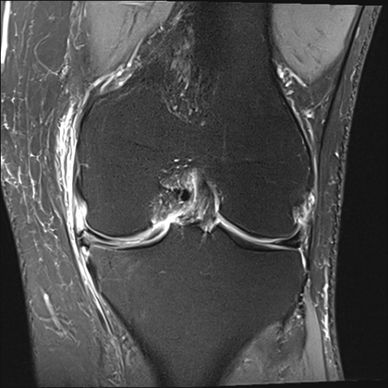
MRT des Kniegelenkes: Innenmeniskus-Läsion
Behandlung:
Ziele der Behandlung von Meniskusläsionen sind zum einen die Elimination der Beschwerden und die Wiederherstellung der Gelenkfunktion. Zum anderen soll das stabile und funktionstüchtige Meniskusgewebe geschont und die Randleiste erhalten werden. Das Ziel ist es hierbei, eine vorzeitige Knorpelschädigung zu verhindern bzw. zu verzögern.
Konservative Therapie:
Bei kleinen eher asymptomatischen Meniskusläsionen, die z.B. ein Zufallsbefund in der MRT sind, kann eine konservative Therapie möglich sein. Zu den konservativen Maßnahmen gehören die vorrübergehende Modifikation der Belastung mit Zuhilfenahme von Unterarmgehstützen sowie die balneophysikalische sowie krankengymnastische Therapie, wie Propriozeptions-, Koordinationstraining und Muskelaufbau. Ergänzend sind nichtsteroidale Antiphlogistika zur Linderung akuter Beschwerden empfohlen. Eine Spontanheilung kleiner stabiler basisnaher traumatischer Risse ist theoretisch möglich, bei degenerativen Läsionen allerdings nicht zu erwarten, da diese fortschreiten. Die konservativen Maßnahmen sind hier eher selten erfolgreich.
Operative Therapie:
Bei symptomatischen Meniskusläsionen mit Schmerzen, Streck- oder Beugehemmungen, Gelenkerguss und/oder Begleitverletzungen sollte die operative Therapie erfolgen. Die Meniskuschirurgie ist hierbei eine Domäne der arthroskopischen Chirurgie (= Schlüssellochtechnik). Nahezu alle Meniskuseingriffe werden heute arthroskopisch durchgeführt (s. Abbildung).
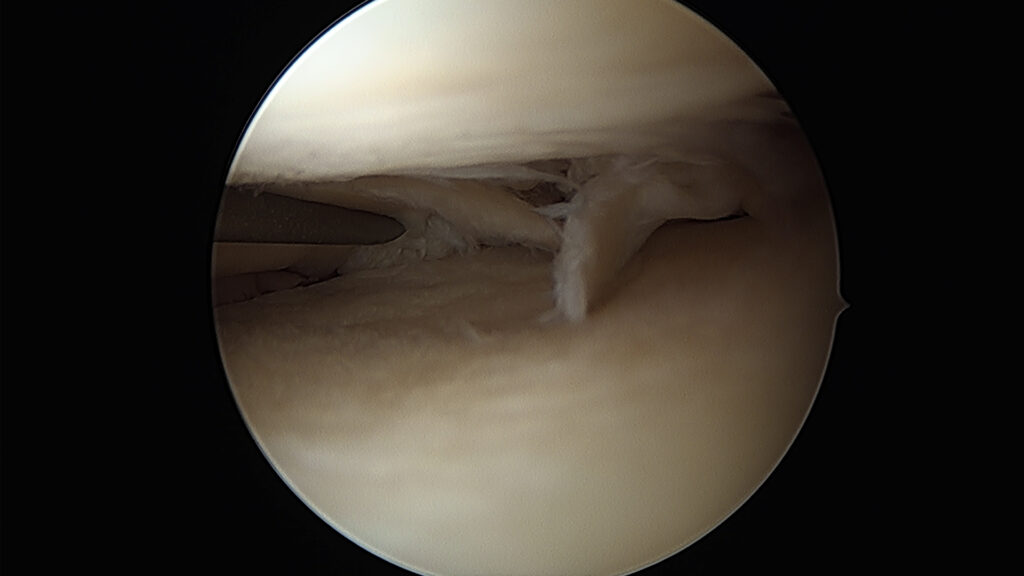
Arthroskopie des Kniegelenkes: Meniskusriss
Dabei hängt es von der Art und vor allem von der Lokalisation des Meniskusrisses ab, ob der Meniskus genäht werden kann oder ob das gerissene Areal entfernt werden muss (sog. Meniskusteilresektion). Frische Meniskusrisse in der gut durchbluteten Meniskusbasis können direkt oder mit Hilfe von speziellen Meniskusnahtsystemen (Nahtanker) refixiert werden (s. Abbildung).
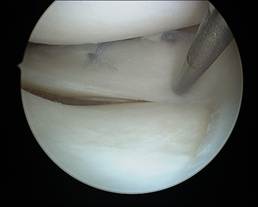
Arthroskopie des Kniegelenkes: Meniskusrefixation mit Nahtanker
Bei alten, degenerativ bedingten Meniskusschädigungen oder ungünstig gelegenen Meniskusrissen ist die Naht allerdings häufig nicht mehr möglich. Hier erfolgt die arthroskopische Meniskusteilresektion. Dabei werden die defekten Meniskusanteile mit einer kleinen Zange abgezwickt und anschließend mit einem Shaver geglättet bis wieder ein stabiler Meniskusrand hergestellt ist.
Die Behandlung von ausgedehnten Meniskusschäden ist zwingend notwendig, da ein eingerissener Meniskus zu einer frühzeitigen Zerstörung des Gelenkknorpels und hieraus resultierend zu einer Arthrose des Kniegelenkes führt.
Meniskustransplantat in verschiedenen Größen (CMI, Menaflex)
Nachbehandlung:
Meniskusteilresektionen:
Bei Meniskusteilresektionen ist in der Regel keine postoperative Ruhigstellung des Kniegelenkes erforderlich. Es sollte jedoch zunächst eine schmerzadaptierte Belastung an Unterarmgehstützen mit Thromboseprophylaxe für ungefähr 3-5 Tage durchgeführt werden. Anschließend ist eine Aufbelastung bis hin zur Vollbelastung erlaubt. Die Krankengymnastik zur Verbesserung der Beweglichkeit, der Funktion als auch zur muskulären Kräftigung des betroffenen Kniegelenkes ist ab dem ersten postoperativen Tag gestattet.
Meniskusnaht:
Bei einer Meniskusnaht muss anschließend eine in der Beweglichkeit zunächst eingeschränkte Bewegungsorthese am Kniegelenk angelegt werden, um den Bewegungsumfang des Kniegelenkes und damit die Kraft bei der Drehgleitbewegung einzuschränken. Es folgt ein festes Behandlungsschema mit Bodenkontakt des Beines an Unterarmgehstützen mit Thromboseprophylaxe für weitere sechs Wochen, damit der genähte Meniskus die Möglichkeit bekommt wieder an die intakten Meniskusanteile anzuwachsen (Woche 1+2 Extension/Flexion 0/0/30°, Woche 3+4 0/0/60°, Woche 5+6 0/0/90°). Ab der 7. Woche ist die Bewegung freigegeben und die Belastung kann langsam bis hin zur Vollbelastung gesteigert werden. Isometrische Übungen zur Kräftigung der Muskulatur sind mit der Krankengymnastik direkt postoperativ erlaubt.
Erfolgschancen:
Die Erfolgschancen bei Meniskusteilresektionen sind mit bis zu 95% subjektiv und funktionell guten bis sehr guten Ergebnissen durchweg positiv. Negative prognostische Faktoren nach Meniskusteilresektionen sind vorbestehende chronische Instabilität des Kniegelenkes, begleitende Schäden am Gelenkknorpel, der Ausmaß des Verlusts an Meniskussubstanz sowie bereits vorhandene Beinachsdeformitäten, z.B. ausgeprägte O- oder X-Beinstellungen. Ein endgültiges Ergebnis nach Meniskusnaht oder Meniskustransplantation kann erst ein Jahr postoperativ durch eine MRT-Kontrolle beurteilt werden. Die Überlebensrate von Meniskustransplantationen am Außenmeniskus ist generell als höher einzustufen als diejenigen am Innenmeniskus. Bei problemloser Einheilung des Meniskustransplantates ist eine Senkung des Arthroserisikos gut möglich.
DIESE LEISTUNGen WeRDen ANGEBOTEN VON PD DR. MED. JÖRG HAUSDORF
Die Behandlung von akuten und chronischen Wirbelsäulenschmerzen sollte sich immer nach einem Stufenkonzept ausrichten.
Solange die Beschwerden erträglich sind, sollten nicht-invasive Maßnahmen durchgeführt werden. Hierunter ist neben einer adäquaten medikamentösen Schmerztherapie eine intensivierte Physiotherapie oder gegebenenfalls auch osteopathische Behandlung sinnvoll. Diese therapeutischen Maßnahmen können unterstützt werden durch Akupunktur oder auch Triggerpunkt-Stoßwellentherapie. Sollte ein für den Patienten schwer erträglicher Schmerzzustand bestehen, haben sich minimalinvasive Verfahren bewährt. Ziel ist es, zunächst mithilfe eines sogenannten Bildwandlers (mobiles Röntgengerät) eine oder mehrere Strukturen zu identifizieren, die für das Schmerzbild verantwortlich sind. Im Anschluss daran kann über Infiltrationen oder Denervierungsverfahren meistens eine anhaltende Besserung erzielt werden. So kann erreicht werden, dass operative Eingriffe die Ausnahme bleiben.
Spezifische Wirbelsäulenschmerzen können oft durch gezielte Infiltrationen deutlich gelindert oder sogar beseitigt werden.
Facetteninfiltration
Beschwerden, die von einer aktivierten Arthrose der Wirbelsäule ausgehen, führen oft zu anhaltenden morgendlich betonten Schmerzen im Bereich des unteren Rückens mit gelegentlicher Ausstrahlung in Leiste oder Oberschenkel und werden durch Bewegung in der Regel besser. Diese oft hartnäckigen Beschwerden können mit einer Facettengelenksinfiltration behandelt werden.
Periradikuläre Therapie
Wurzelreizsyndrome sind Schmerzen, die von Wirbelsäule oder Gesäß ausgehend oft bis in den Fuß ausstrahlen und durch einen Bandscheibenvorfall oder eine Einengung eines Nervenaustrittsloches an der Wirbelsäule bedingt sind. Patienten, die an diesen „Ischiasschmerzen“ leiden, profitieren in der Regel von einer periartikulären Therapie (PRT).
Epidurale Therapie
Bei der epiduralen Infiltrationstherapie handelt es sich um eine Injektion in den sogenannten Epiduralraum, der an das Rückenmark angrenzt. Diese Therapie wird zur Behandlung von Spinalstenosen und bestimmten Formen von Bandscheibenvorfällen eingesetzt.
Empfohlen ist dabei die Verwendung von kortisonähnlichen Präparaten, weil dadurch eine rasche Schmerzreduktion erzeugt werden kann. Bei dosierter Anwendung ist das Auftreten von Nebenwirkungen sehr gering. Sollte jedoch Cortison aus bestimmten Gründen nicht infrage kommen, können diese Therapien natürlich auch mit anderen Wirkstoffen durchgeführt werden.
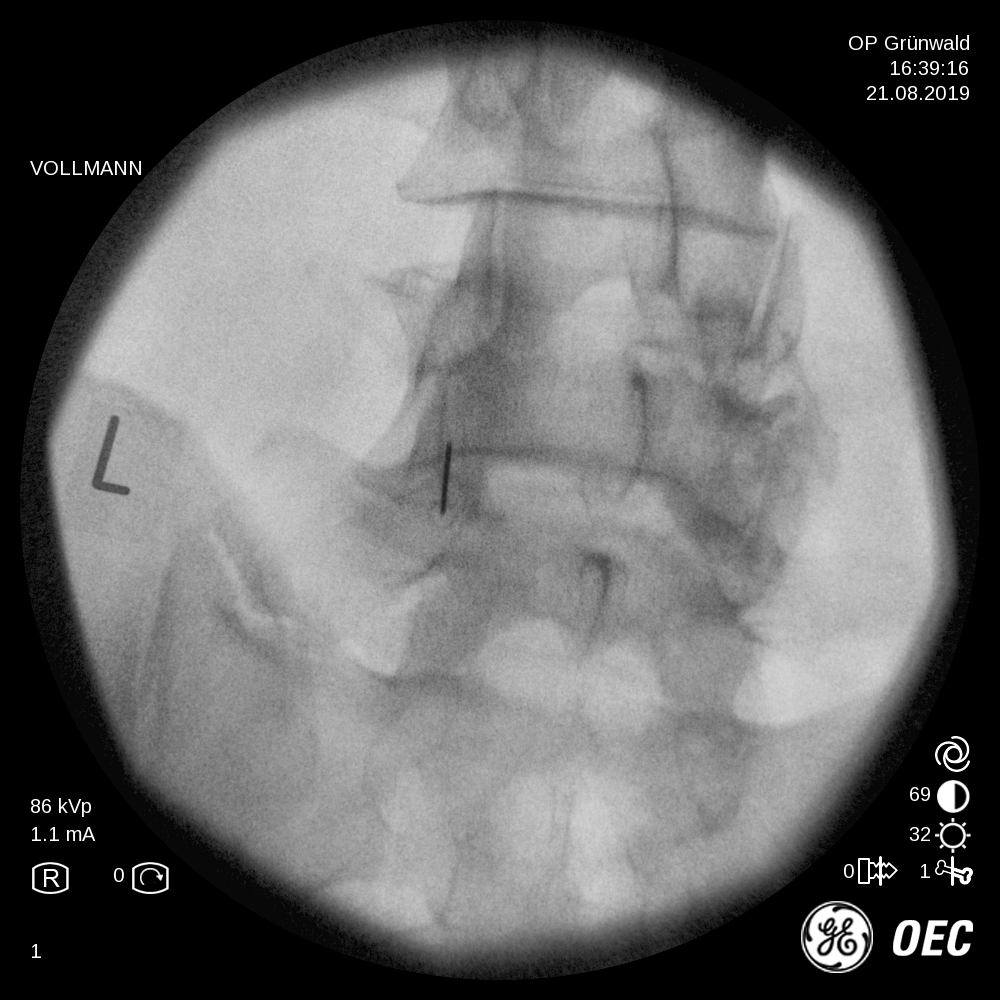
In manchen Fällen kann es vorkommen, dass die perkutane Radiofrequenztherapie eine nicht ausreichende oder nur kurze anhaltende Besserung der Beschwerden erbringt. Deshalb wurde in neuerer Zeit ein endoskopisches Verfahren zur Facettentherapie entwickelt. Unter Kamerasicht kann direkt am Entzündungsort eine gezielte Therapie erfolgen. Das Gelenk kann denerviert werden, es kann jedoch auch die Gelenkkapsel mittels verschiedener Instrumente punktiert werden oder entzündetes Gewebe abgetragen werden. Die endoskopische Behandlung des Facettengelenkes kann ambulant durchgeführt werden und wird auch von den gesetzlichen Krankenkassen übernommen.
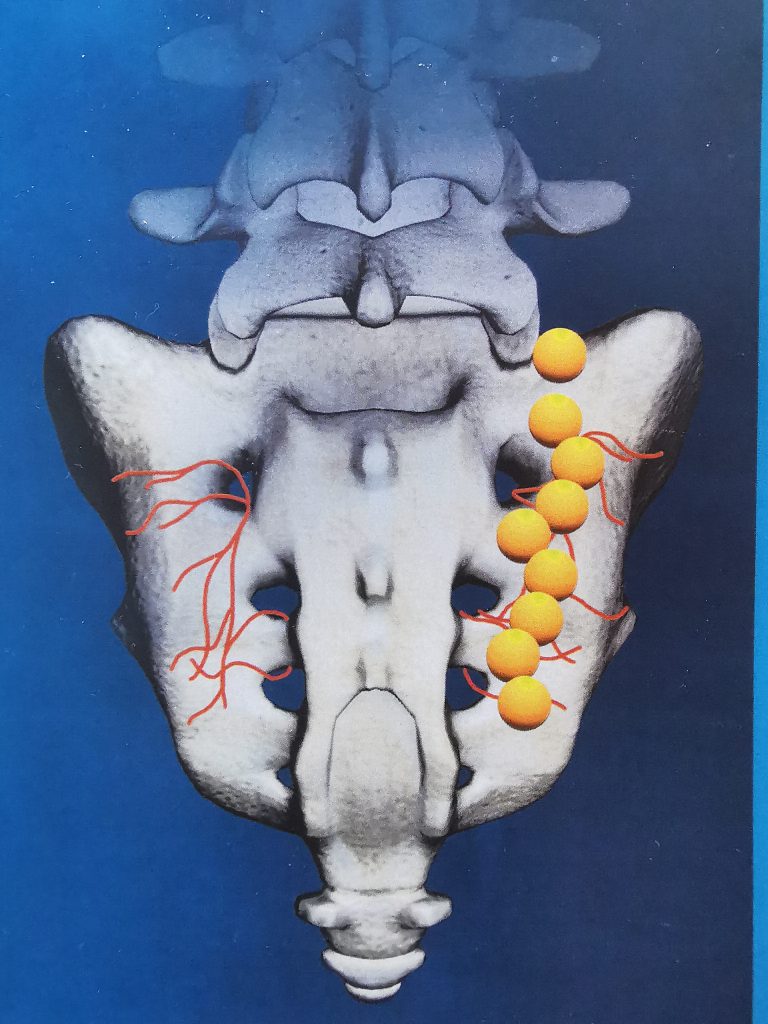
Immer wieder ist das Iliosakralgelenk, die Verbindung zwischen den Beckenschaufeln und dem Kreuzbein, Ursache von hartnäckigen therapieresistenten Schmerzen. Kommt es unter physiotherapeutischen Maßnahmen zu keiner Besserung, kann auch hier ein Denervierungsverfahren helfen. Da jedoch ein größeres Areal verödet werden muss, hat sich die Verwendung einer sogenannten wassergekühlten Sonde bewährt. Mit dieser kann bei niedrigeren Temperaturen eine höhere Stromenergie erreicht werden.
Im ambulanten Bereich wird dieses Verfahren leider nur im Rahmen der integrierten Versorgung von den Betriebskrankenkassen sowie privaten Versicherungsträgern übernommen.
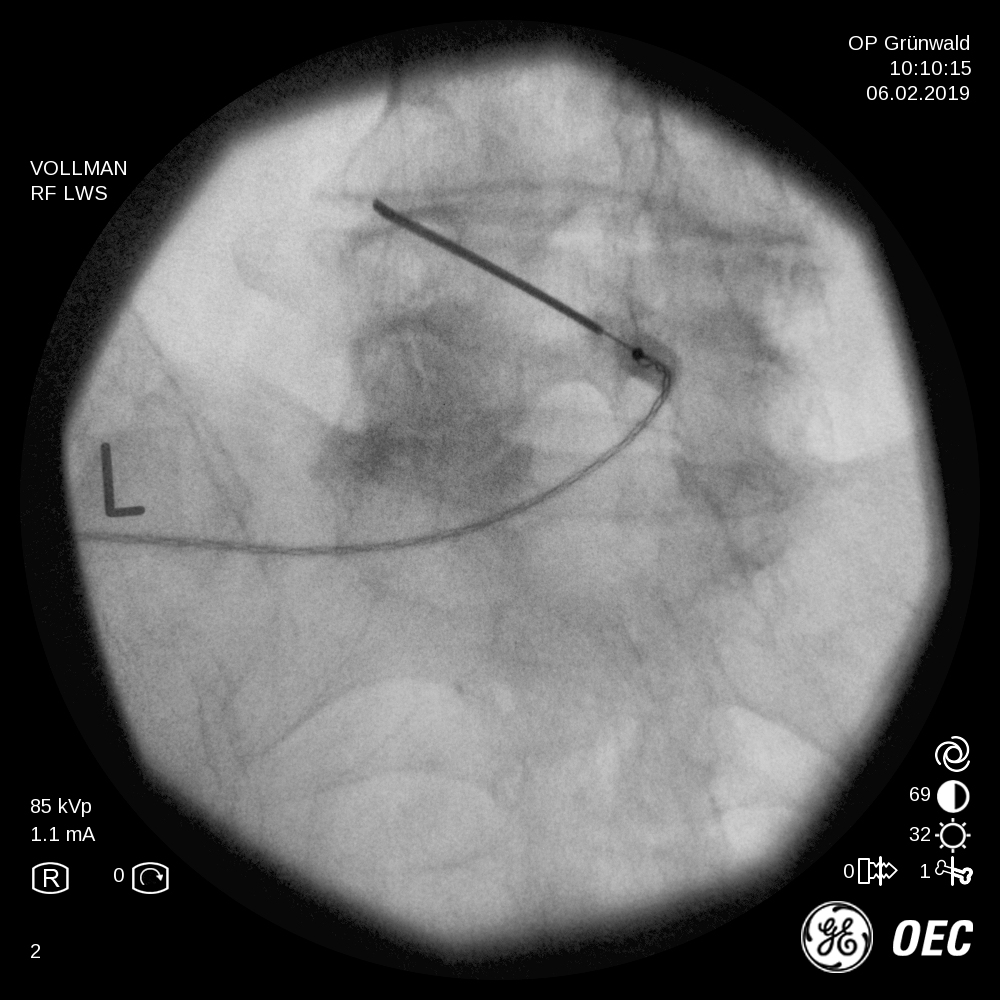
Kernspintomografisch lassen sich häufig Bandscheibenvorfällen feststellen. Diese sind jedoch längst nicht immer Ursache von Beschwerden. Sollte jedoch ein Bandscheibenvorfall über mehr als 6 Wochen trotz aller anderen Therapiemaßnahmen symptomatisch sein und einen ins Bein ausstrahlenden Schmerz verursachen, kann die perkutane Nukleoplastie Abhilfe schaffen. Es wird dabei eine elektrothermische Sonde in den Bandscheibenkern eingebracht. Diese kann ein Plasmafeld aufbauen und dadurch zu einer Volumenreduktion der Bandscheibe führen. So kommt es zu einer Reduktion des Drucks auf den Spinalnerven.
Für dieses Therapieverfahren existieren viele verschiedene Bezeichnungen (Hitzesonde, Verödung, Thermokoagulation, Radiofrequenzläsion). Es handelt sich hierbei um eine der am besten untersuchten Verfahren in der Schmerztherapie überhaupt.
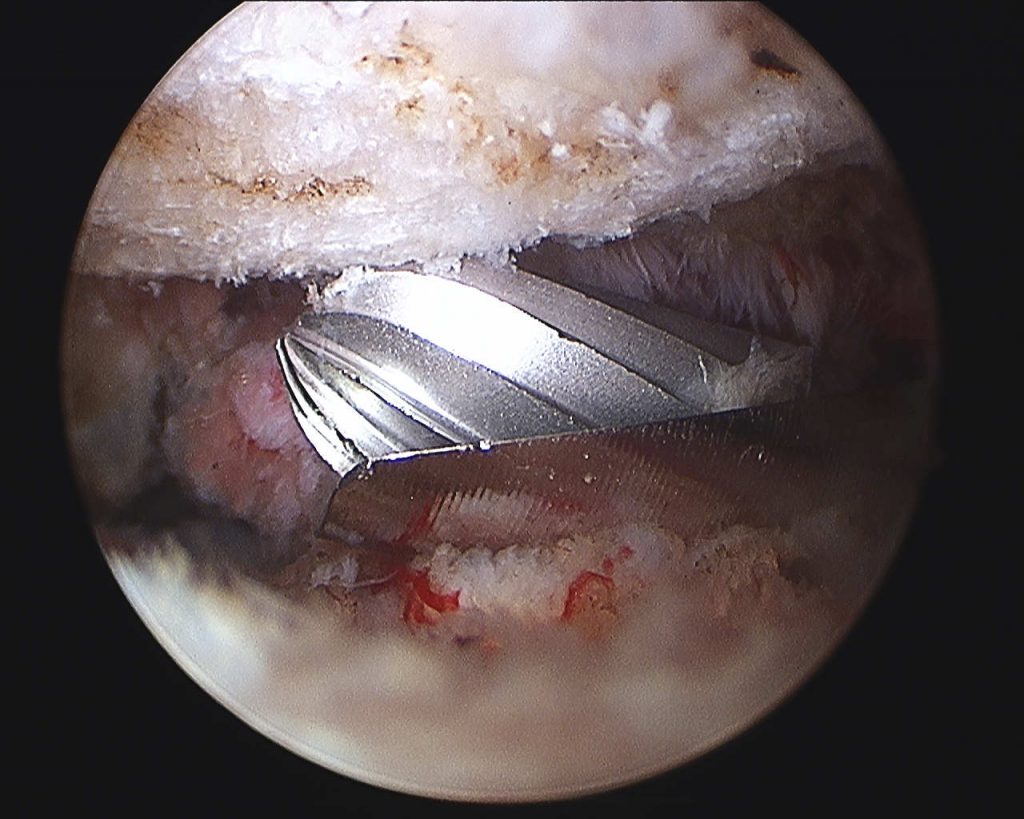
Unter Durchleuchtungskontrolle wird eine dünne Sonde an den Schmerzfaser des Facettengelenkes gebracht und entweder unter lokaler Betäubung oder unter Analgosedierung (Dämmerschlaf) an der Spitze auf ca. 80° erhitzt. Dadurch wird dieser dann in seiner Reizleitung unterbrochen. Bei richtiger Indikation können damit die Schmerzen zum Teil jahrelang erheblich reduziert oder sogar beseitigt werden.
DIESE LEISTUNGen WeRDen ANGEBOTEN VON DR. MED. NIKO VOLLMANN
(auch: Schulterengpasssyndrom; subakromiales Engesyndrom)
Eines der häufigsten Gründe für Schmerzen an der Schulter ist das Impingement Syndrom (aus dem engl. „Anstoßen“). Hierbei kommt es zu einem „Anstoßen“ bzw. Einklemmen der Supraspinatussehne (Teil der Rotatorenmanschette) und des Schleimbeutel zwischen dem Schulterdachknochen (Akromion) und dem Oberarmkopf im sog. Subakromialraum. Die Schmerzen beginnen meistens schleichend bei Überkopfarbeiten und es kann eine ruckartige Bewegung, akute Überbelastung wie z.B. ungewohnte Überkopfarbeiten oder ein Sturz auf dem Arm die Schmerzen so verstärken, dass es zu einer erheblichen (schmerzhaften) Bewegungseinschränkung kommt. Spätestens dann ist es höchste Zeit den Orthopäden aufzusuchen.
Ursachen
Das Impingement Syndrom ist häufig Abnutzungs-bedingt, tritt also oft mit zunehmenden Alter auf. Aber auch jüngere Menschen können darunter leiden. Oft ist dann eine einseitige Belastung der Muskulatur, z.B. dauerhaftes Überkopfarbeiten oder Überkopfsportarten, der Grund. Zu den verschleißbedingten Veränderungen gehören Knochensporne am Schulterdach, Verdickungen am Schultereckgelenk durch eine Arthrose oder aber eine chronische mechanische Entzündung des Schleimbeutels, der sich dann zunehmend verdickt .
So kommt es zu einer Enge zwischen dem Schulterdach und dem Oberarmkopf, so dass sich bei der Armhebung nach vorn und zur Seite die Sehnen und der Schleimbeutel einklemmen und Schmerzen auslösen.
Diagnostik
Nach eingehender körperlicher Untersuchung mit speziellen Test‘s wird eine Ultraschalluntersuchung durchgeführt, bei der die Schleimbeutelentzündung gesehen werden kann und der Zustand der Sehnen (Rotatorenmanschette) beurteilt werden kann. Bildgebende Verfahren wie das Röntgenbild sind meistens ausreichend, um knöcherne Veränderungen zu sehen und die Diagnose zu sichern. Besteht der Verdacht, dass zusätzlich ein Riss an den Sehnen vorliegt, sollte zusätzlich eine Magnet-Resonanz-Tomographie/MRT (Kernspintomographie) zum Einsatz kommen.
Abb.: Kernspintomographiebild einer rechten Schulter mit Schleimbeutelentzündung unter dem Schulterdach
Symptome
Schmerzen bei Belastung v.a. beim Heben der Arme nach vorne (z.B. etwas aus einem Regal nehmen), Abspreizen der Arme zur Seite oder bei Drehbewegungen. Es können auch Schmerzen beim Liegen auf der betroffenen Schulter auftreten. Der typische Schmerz wird über dem Oberarmkopf angegeben, kann aber auch zum Nacken und bis zum Ellenbogen ausstrahlen.
Behandlung
Konservativ-nicht operativ
Die Therapie beginnt immer konservativ mit schmerzlindernden und entzündungshemmenden Medikamenten (nicht-steroidalen Antirheumatika wie Ibuprofen oder Diclofenac) und Krankengymnastik mit ggf. begleitender Strom- oder Ultraschalltherapie. Am wichtigsten sind Übungen zur Muskelkräftigung, die die Patienten täglich selbst durchführen. Ziel der Krankengymnastik ist es, die Muskeln der Schulter zu kräftigen, die den Oberarmkopf nach unten ziehen und so wieder Platz unter dem Schulterdach schaffen. Zudem soll die eingeschränkte Beweglichkeit wiederhergestellt werden und falsche Bewegungsmuster, die sich häufig durch die langen Schmerzen entwickelt haben, wieder abtrainiert werden.
Bei anhaltenden oder sehr starken Beschwerden kann es manchmal hilfreich sein, in den entzündeten Schleimbeutel unter dem Schulterdachknochen ein Schmerzmittel (örtliches Betäubungsmittel) mit etwas Kortison zu spritzen, um eine schnelle Verminderung der Schmerzen zu erreichen. Die Wirkung von Kortison ist entzündungshemmend und kann über mehrere Wochen zu Beschwerdefreiheit, bzw. Beschwerdelinderung führen. Kortison wirkt aber nur vorübergehend und kann nicht beliebig oft gespritzt werden. Daher sollte auch nach einer Spritze eine intensive Krankengymnastik erfolgen
Gelenkspiegelung – Arthroskopie
Wenn die Schmerzen trotz konsequenter Therapie nicht vergehen, oder zusätzliche Veränderungen vorliegen (Sehnenriss (Rotatorenmanschette, starke knöcherne Spornbildung, Schultereckgelenksarthrose) sollte eine Gelenkspiegelung (Arthroskopie) erfolgen, um die Schmerzen dauerhaft zu beseitigen. Diese Methode ist verglichen mit einer offenen Operation sehr komplikationsarm und mit wenig Schmerzen nach der Operation verbunden.
Durch kleine Hautschnitte an der Schulter wird ein Arthroskop (Kamera) in das Schultergelenk eingeführt und mit dünnen Instrumenten die geschädigten Strukturen versorgt. Liegt nur eine Enge (Impingement) vor, werden der entzündete Schleimbeutel entfernt und der störende Knochensporn am Schulterdach geglättet, damit wieder ausreichend Platz besteht. Um die postoperativen Schmerzen zu lindern wird am Ende des Eingriffes etwas Schmerzmittel in die Schulter gespritzt. Die Arthroskopie kann ambulant durchgeführt werden.
Abfräsen des knöchernen Sporn am Schulterdachknochen (Arthroskopischer Blick in den Subakromialraum (zwischen Oberarmkopf und Schulterdach))
Nachbehandlung
Nach der Operation müssen die Patienten die Schulter für einige Tage schonen. Man kann aber sofort mit leichten Pendelübungen und im Verlauf krankengymnastischen Übungen begonnen werden. Eine Ruhigstellung in einem Verband (Gilchrist) ist in der Regel nicht notwendig, nur dann, wenn die Sehne genäht werden musste. Die Rückkehr zu den normalen Alltagsaktivitäten ist meistens nach 1 Woche, in den Beruf nach 2-6 Wochen abhängig vom Berufsbild möglich. Sportliche Aktivitäten sollten erst aufgenommen werden, nachdem der normale Bewegungsumfang wieder schmerzfrei durchführbar ist.
Das Schultergelenk ist ein Gelenk mit geringer knöcherner Führung, daher kommt dem Weichteilapparat mit Labrum (Gelenklippe), Kapsel, Bändern und Muskeln (Rotatorenmanschette) besondere Bedeutung zu. Eine Instabilität kann erworben werden durch einen schweren Sturz mit kompletter Ausrenkung (Luxation) des Oberarmkopfes oder ist anlagebedingt durch zu weiches Bindegewebe. Dabei gleitet der Oberarmkopf zu >90 % nach vorne unten aus dem Gelenk und verletzt dabei die Gelenklippe (Labrum), Kapsel, Bänder sowie manchmal auch die Rotatorenmanschette. Selten kommt es zur hinteren Luxation, hier kann die Ursache ein Stromunfall oder ein Krampfanfall sein.
Symptome
Bei einer frischen Schulterausrenkung bestehen massive Schmerzen, der Arm kann nicht mehr bewegt werden. Die Schulterkontur ist durch die leere Pfanne verändert und es kann zu Kribbeln und Taubheitsgefühlen in der Hand und im Arm kommen.
Bei einer chronischen (langdauernden) Instabilität kommt es immer wieder und immer leichter zu Ausrenkungen. Dadurch kann es auch zu Schmerzen und langfristig zu Knorpelschäden bis hin zur Schulterarthrose kommen.
Diagnostik
Bei der frischen Verletzung wird ein Röntgenbild zur Diagnosesicherung und zum Ausschluss knöcherner Verletzungen gemacht. Um die Schäden an den Weichteilen (Gelenklippe (Labrum), Rotatorenmanschette) sichtbar zu machen wird eine Kernspintomographie (MRT) (s. Abbildung) durchgeführt. Hier kann es auch notwendig werden, dass Kontrastmittel in das Schultergelenk eingespritzt wird, um die Abhebung des abgerissenen Labrums besser darstellen zu können (Arthro-MRT).
Bei knöchernen Verletzungen oder sog. verhakten Ausrenkungen (Luxationen) kann auch eine Computertomographie notwendig werden.
Behandlung
Frische Ausrenkungen müssen notfallmäßig unter Gabe entsprechender Schmerzmittel wieder eingerenkt werden.
Im weiteren Verlauf ist ein konservativer Therapieversuch (ohne Operation) mit gezielter Kräftigung der Schultergürtelmuskulatur bei anlagebedingter Instabilität sowie bei älteren Patienten mit seltenen Ausrenkungen und ohne wesentliche Funktionseinschränkung angezeigt.
Bei sturzbedingten Ausrenkungen ist das Risiko des Wiederauftretens bei jüngeren Patienten so hoch, dass eine Operation zur Stabilisierung des Gelenkes empfohlen wird. Diese wird standardmäßig minimal-invasiv (Schlüsselloch-Technik/Schulterarthroskopie) in der Regel ambulant durchgeführt. Dabei wird die Gelenklippe (Labrum) mit Fadenankern wieder am vorderen Pfannenrand fixiert (s. Abbildung).
Bei sehr schweren Fällen kann eine offene Operation z.B. mit zusätzlichem Knochenblock oder Versetzung der Spitze des Rabenschnabels (OP n. Latarjet) zur langfristigen Stabilisierung notwendig sein.
Nachbehandlung
Nach der arthroskopischen Stabilisierung muss für 3-4 Wochen ein Verband (Gilchrist) getragen werden, der die Schulter ruhigstellt, aber Bewegungen im Ellbogen und der Hand (z.B. Essen schneiden, Computertätigkeit) zulässt. Ein Schmerzmittel ist in der Regel nur für die ersten Tage notwendig, eine physiotherapeutische Behandlung zur Mobilisierung und später auch Kräftigung der Schulter ist notwendig. Sportfähigkeit mit Armbeteiligung ist nach 4-6 Monaten erreicht.
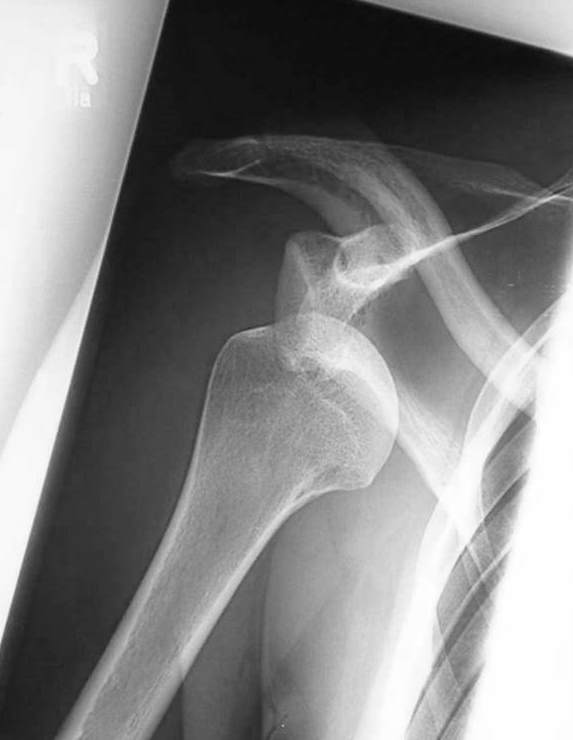
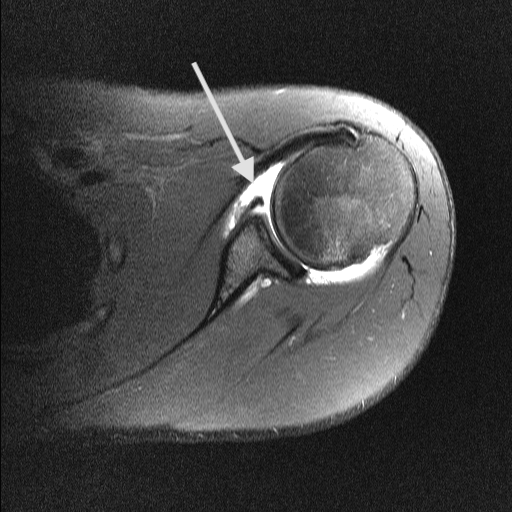
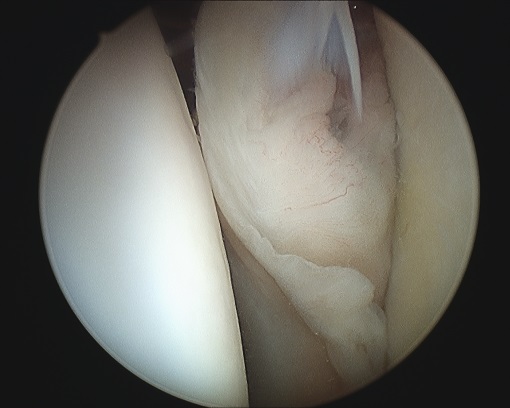
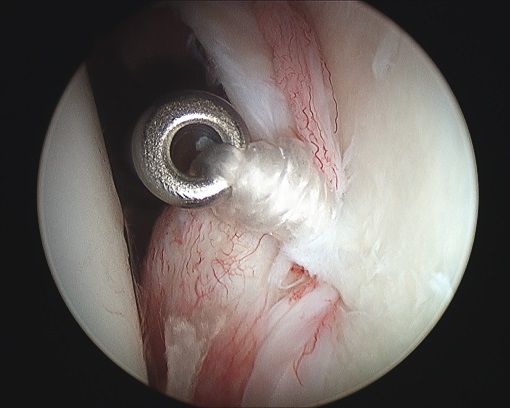
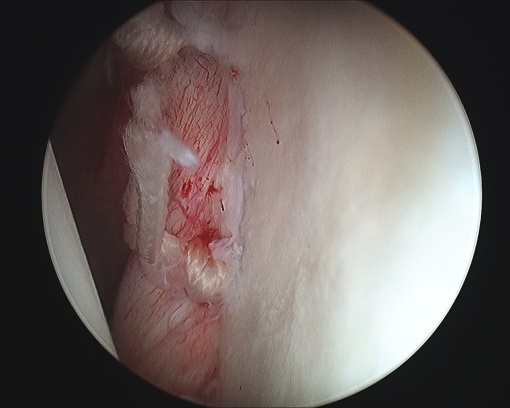
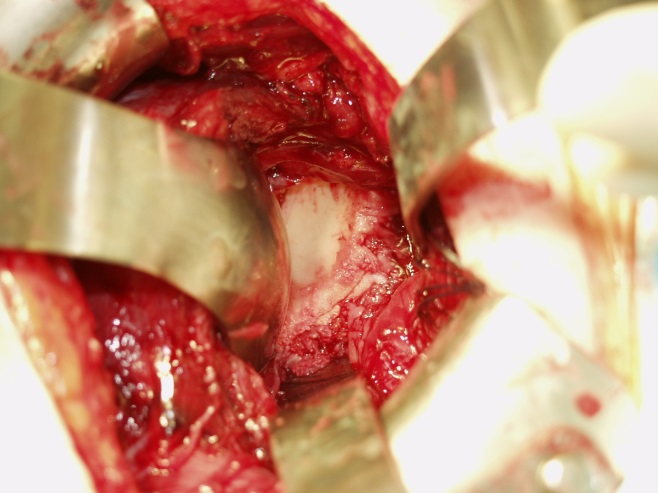
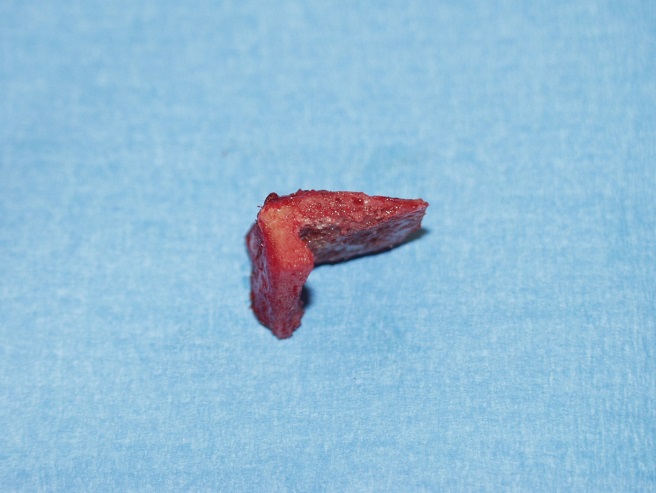
Bei der Kalkschulter (Tendinosis calcarea) findet sich in den Sehnen der Rotatorenmanschette, bevorzugt in der Supraspinatussehne (90 %) ein Kalkdepot. Dieses entsteht durch den Umbau (Metaplasie) von Sehnengewebe. Eine genaue Ursache für diesen Umbau ist noch nicht bekannt. In 9-40 % der Fälle kommt es in beiden Schultern zur Verkalkung der Sehne. Frauen sind etwas häufiger betroffen.
Das Depot durchläuft verschiedene Stadien (n. Uhthoff). Es beginnt mit einer aktiven Kalzifizierung und dem Umbau von Sehnenzellen zu Knorpelzellen, die eine matrix-artige Substanz bilden. Im Kalzifizierungsstadium mit Formationsphase, Ruhephase und Resorptionsphase werden zunächst Karbonatapatitkristalle eingelagert und es kommt zu einer Ruhephase. Diese kann Jahre dauern. In der Resorptionsphase werden die Kristalle wieder resorbiert (aufgelöst bzw. abtransportiert). Dabei kommt es allerdings zu einer Volumenerhöhung und damit verbunden zu Schmerzen und dem Risiko, dass das Depot in den darüberliegenden Schleimbeutel ausbricht. Dies verursacht einen ganz akuten Schmerz. Dies bedeutet jedoch auch das baldige Ende der Erkrankung. Durch die Verdickung der Sehne kann es während des gesamten Verlaufes zu einem Impingement der Schulter kommen.
Symptome
Während der Entstehung und deutlich mehr noch bei der Auflösung bzw. dem Einbruch in den Schleimbeutel bestehen massive Schmerzen im vorderen, äußeren Schulterbereich mit Ausstrahlung in den Oberarm. Der Arm kann in der Akutphase oft nicht mehr angehoben werden. Sehr häufig sind die Schmerzen nachts am schlimmsten. Durch das Anheben des Armes über 90 Grad kommt es regelhaft zur Verstärkung der Schmerzen. Äußerlich kann keine Veränderung erkannt werden.
Diagnostik
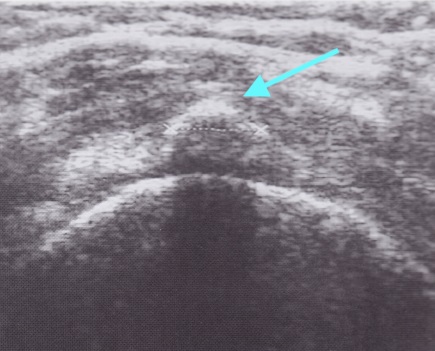
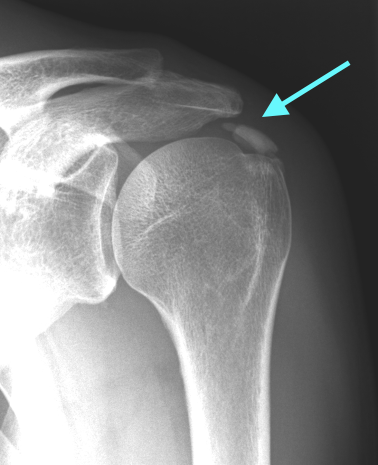
Durch eine Ultraschalluntersuchung (Sonographie)(s. Abbildung) kann die Rotatorenmanschette dargstellt werden und hier das Kalkdepot lokalisiert werden. Außerdem kann das Ausmaß der meist begleitenden Schleimbeutelentzündung bestimmt werden.
Ein Röntgenbild (s. Abbildung) in zwei Ebenen ist meist zusätzlich sinnvoll, da hier die Struktur und auch die Größe im Verlauf standardisiert dargestellt werden kann.
Eine Kernspintomographie (MRT) ist in der Regel nicht sinnvoll und notwendig, außer es liegen noch andere Begleiterkrankungen vor.
Behandlung
Bei der Kalkschulter stehen zunächst die konservativen (ohne Operation) Methoden im Vordergrund. In der akuten Schmerzphase kann eine Spritze mit örtlichem Betäubungsmittel und etwas Kortison durch die antientzündliche Wirkung und die Abschwellung sinnvoll sein. Begleitend wird immer eine physiotherapeutische Behandlung verordnet, die zum einen die Beweglichkeit erhalten soll aber auch die Muskeln kräftigen soll, die den Oberarmkopf nach unten ziehen und damit Druck vom Schleimbeutel und der geschwollenen Sehne nehmen. Dazu geben wir Ihnen auch einen Eigenübungsbogen mit, damit sie zuhause tägliche Übungen zur Muskelkräftigung machen können.
Sollten diese Maßnahmen nicht zum Erfolg führen kann eine Stoßwellentherapie durchgeführt werden. Hierbei wird durch Druckwellen, die hohe Energien beim Auftreffen auf Gewebe hoher Impedanz (akustischer Widerstand) wie Knochen oder Kalk freisetzen, die Resorption des Depots angeregt und zusätzlich durch das Freisetzen von Wachstumsfaktoren die Entzündung bekämpft und die Schmerzen gelindert.
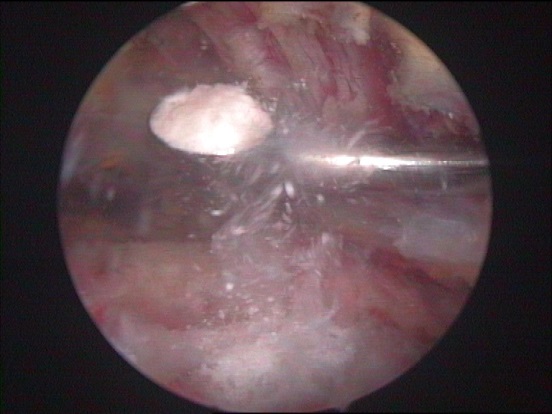
Sind o.g. Maßnahmen nicht erfolgreich oder die Schmerzen zu stark oder auch der zeitliche Verlauf zu langwierig, die Arbeitsfähigkeit nicht gegeben, dann sollte das Depot operativ entfernt werden. Dies wird standardmäßig minimal-invasiv (Schlüsselloch-Technik/Schulterarthroskopie) durchgeführt. Dabei wird der entzündete Schleimbeutel entfernt und das Kalkdepot aufgesucht, eröffnet und ausgeräumt (s. Abbildung und Film). Damit ist die Erkrankung endgültig beseitigt. Ein Wiederauftreten ist extrem selten.
Nachbehandlung
Nach der arthroskopischen Ausräumung des Kalkdepots muss keine Armschlinge getragen werden und es kann gleich unter Anleitung der Physiotherapie mit der Bewegungstherapie begonnen werden. Ein Schmerzmittel ist in der Regel nur für die ersten Tage notwendig.